Cholesterin, auch Cholesterol genannt (wegen der einen OH-Gruppe oben links auf der folgenden Abbildung) ist ein fettartiger Naturstoff aus der Gruppe der Sterine, der in allen lebenden Tier- und Pflanzenzellen vorkommt, vor allem in der Biomembran.
Struktur
Cholesterin weicht in seiner chemischen Struktur von den anderen bisher behandelten Lipiden ab, es ist vor allem kein Fettsäure-Ester des Glycerins wie die Neutralfette, die Phospholipide oder die Glycolipide.
Cholesterin ist ein komplexer ungesättigter Alkohol, die OH-Gruppe neben der C=C-Doppelbindung ist die einzige funktionelle Gruppe im Molekül.
Weil Cholesterin chemisch ein Alkohol ist, wird es oft auch als Cholesterol bezeichnet.
Aufgaben
Das Cholesterin-Molekül ist recht kurz und besitzt eine starre Ringstruktur. Daher setzt es sich in die Lücken zwischen den Phospholipid-Molekülen, die durch die Knicke in den ungesättigten Fettsäuren entstehen.
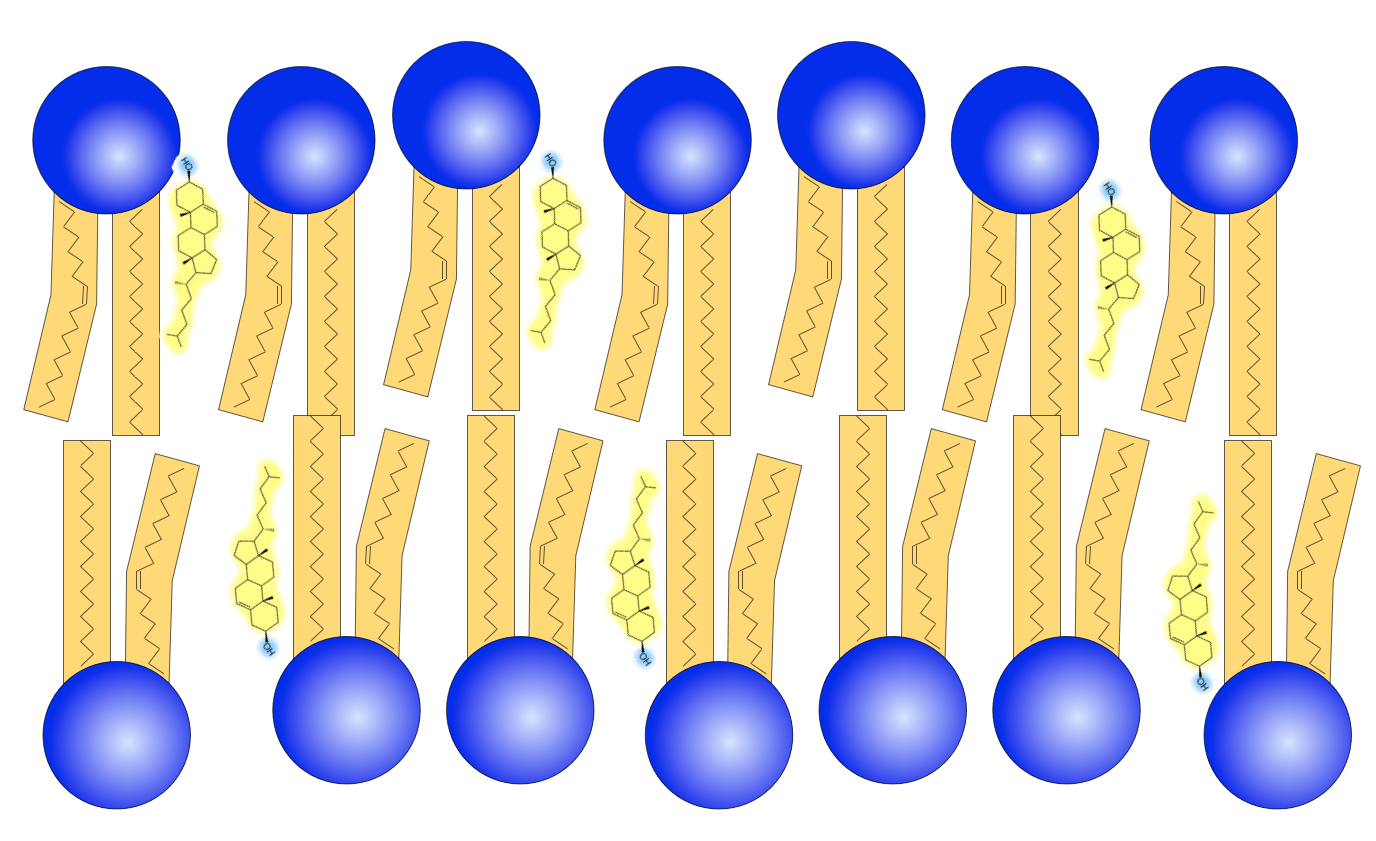
Cholesterin in der Lipid-Doppelschicht einer Zellmembran
Autor: Ulrich Helmich. Lizenz: Public domain.
Cholesterin stabilisiert die Membran und lockert sie gleichzeitig auf
Cholesterin hat durch seine vier Ringe eine relativ starre Struktur. Durch diese starre Struktur wird die Lipid-Doppelschicht bei Temperaturen um 37 ºC stabilisiert, der "Schmelzpunkt" der Membran erhöht sich [4,5]. Ohne Cholesterin würden die Phospholipide bei 37 ºC zu weit auseinanderrücken und kleinere Moleküle könnten die Membran ungehindert passieren. Die Membran wäre also keine Diffusion-Barriere mehr.
Bei tiefen Temperaturen tritt jedoch ein umgekehrter Effekt auf. Hier verhindert das Cholesterin eine Verfestigung der Membran, wenn es sich zwischen die Phospholipide setzt. Ohne Cholesterin könnten bei tiefen Temperaturen gar keine Stoffe mehr durch die Membran diffundieren, was natürlich auch nicht gut wäre [4,5].
Der Campbell Biologie[4] trifft hier den Nagel auf den Kopf, wenn er Cholesterin als "Fluiditätspuffer" bezeichnet.
Verteilung des Cholesterins
Am "liebsten" hält sich das Cholesterin-Molekül in der Nähe von gesättigten Fettsäuren auf. Ungesättigte Fettsäuren mit einer oder mehreren C=C-Doppelbindungen haben eine weitaus geringere Affinität zu Cholesterin [2].
Das Cholesterin ist nicht gleichmäßig in der Lipid-Doppelschicht verteilt. Sowohl die Zellmembran wie auch die Membranen der Zellorganelle besitzen cholesterinreiche Mikro-Domänen [2], die auch als Lipid-Rafts (deutsch: Lipid-Flöße) bezeichnet werden. In diesen Rafts ist nicht nur Cholesterin angereichert, sondern auch Sphingolipide sind hier höher konzentriert als in den anderen Bereichen der Membran. Die "Rafts" können sich lateral (seitwärts) in der Membran bewegen und sich mit speziellen Proteinen verbinden. Untersuchungen mit Antikörpern und Fluoreszenz-Farbstoffen haben ergeben, dass diese Rafts typischerweise einen Durchmesser von 50 nm haben. Die Rafts können durch Methyl-ß-cyclodextrin zerstört werden. Diese Verbindung baut das Cholesterin ab, und ohne Cholesterin halten die Lipid-Rafts offenbar nicht zusammen. Auch manche Antibiotika, die Cholesterin binden, zerstören die Lipid-Rafts [7].
Die genaue Funktion der Lipid-Rafts ist noch unbekannt, aber man vermutet, dass sie eine Rolle bei der Zellkommunikation und bei der Endocytose spielen könnten [6]. Viele Rezeptorproteine der Zellmembran sind beispielsweise mit Lipid-Rafts assoziiert [7].
Der ca. 20 bis 25%ige Anteil des Cholesterins an der Lipid-Doppelschicht ist das Ergebnis eines evolutionären Optimierungsprozesses. Ein höherer Cholesterin-Anteil hätte bei Temperaturen um 37 ºC eine instabile Membran zur Folge; reines Cholesterin könnte bei der Temperatur überhaupt keine Membranen mehr bilden. Und ohne Cholesterin wären die Membranen der Säugetiere bei niedrigen Temperaturen zu "flüssig"; eine künstliche Lipid-Doppelschicht nur aus Phospholipiden und ohne Cholesterin hat ähnliche Eigenschaften wie Olivenöl.
Transport
Wenn man sich die Struktur des Cholesterin-Moleküls anschaut, wird einem sofort klar, dass diese Verbindung nicht wasserlöslich ist. Wie wird es dann aber im Blut zu den Zellen transportiert, wenn es sich nicht im wässrigen Blutplasma löst? Als Emulsion, in Form von kleinen Fetttröpfchen?
Lipoproteine
Nein, das Cholesterin wird in Form sogenannter Lipoproteine transportiert. Lipoproteine sind Aggregate, die aus Proteinen und Lipiden bestehen und meistens so aufgebaut sind, dass die Außenhülle hydrophil, die Innenseite dagegen lipophil ist. Hier eine einfache Skizze eines solchen Lipoproteins:
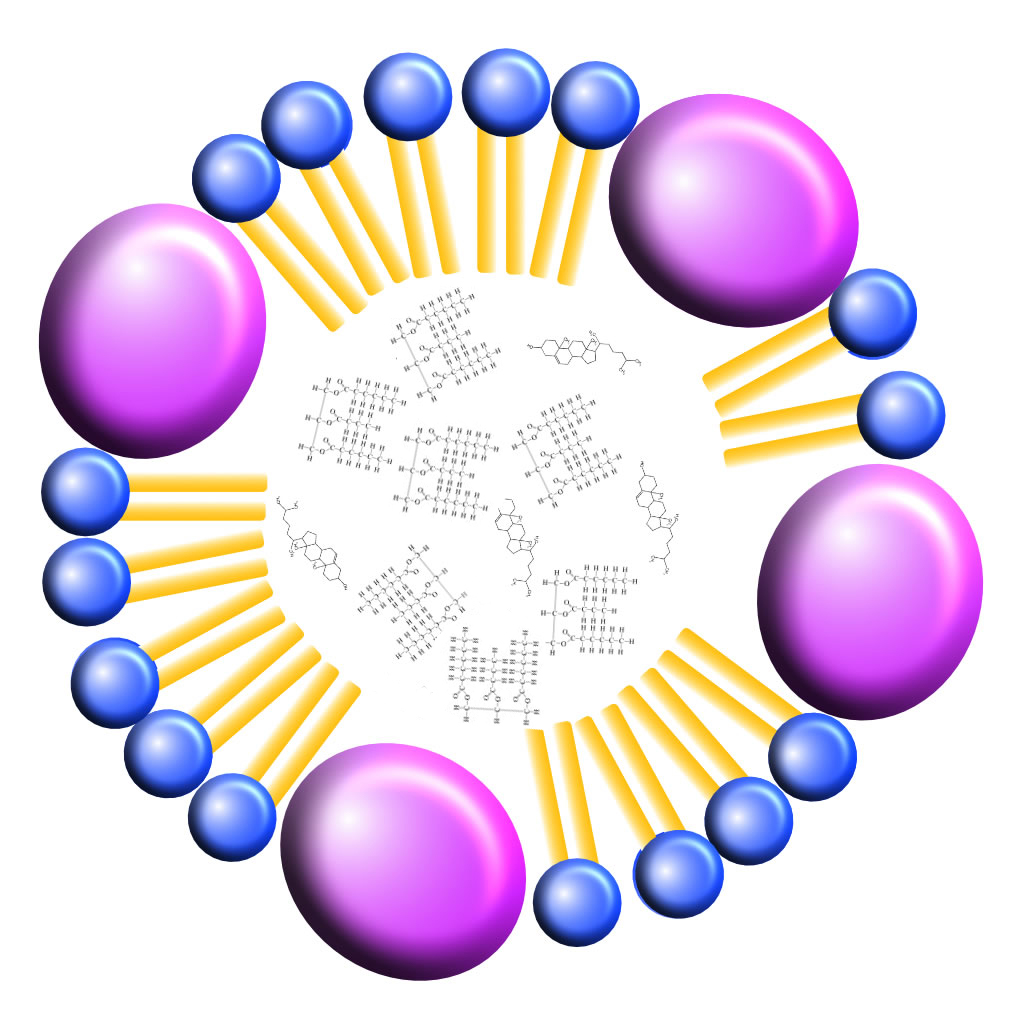
Ein einfaches Lipoprotein
Autor: Ulrich Helmich 2020, Lizenz: Public domain.
Die Zeichnung stellt eine kleine Micelle dar, in deren Außenhülle einige Proteine eingebettet sind. Im Innern der Micelle befinden sich - im lipophilen Raum - einige Cholesterin-Moleküle sowie einige Triglycerid-Moleküle. In Wirklichkeit ist ein solches Lipoprotein viel komplexer aufgebaut als hier gezeigt.
Cholesterin-Moleküle sind hydrophob (wasserabweisend) und können daher nicht direkt im wässrigen Blutplasma transportiert werden. Sie werden in sogenannte Lipoproteine verpackt und können in dieser Form leicht transportiert werden.
HDL und LDL
Die beiden wichtigsten Lipoproteine, mit denen Cholesterin im Blut transportiert wird, sind die Lipoproteine HDL und LDL. HDL wird fälschlicherweise oft als "gutes Cholesterin" bezeichnet ("hab dich lieb"), während LDL häufig als "schlechtes Cholesterin" Berühmtheit erlangt hat ("liederlich").
Die Abkürzungen HDL und LDL stehen für das englische "High density lipoprotein" und "Low density lipoprotein". Das HDL hat also eine hohe Dichte, das LDL eine geringe Dichte.
Das LDL hat eine wichtige Funktion im Körper, es bringt nämlich das Cholesterin zu den Zellen, wo es benötigt wird. Aber auch das HDL hat eine wichtige Funktion im Körper, es sammelt nämlich überschüssiges Cholesterin wieder ein und transportiert es von den Zellen zur Leber.
Somit könnte man das LDL mit einem Pizza-Bringdienst oder Lieferservice vergleichen, das HDL dagegen mit einer Müllabfuhr, welche die Pizzareste und leeren Pizzakartons wieder wegholt.
Cholesterinspiegel
Wenn der Arzt oder die Ärztin bei einer Blutuntersuchung den die Blutfette betrachtet, werden dann mit den Patienten meistens vier Werte besprochen: Triglyceride (also Normalfette), Gesamtcholesterin, HDL und LDL.
Der Gesamtcholesterinspiegel ist die Menge des Cholesterins, die sich in Form von HDL und LDL gerade im Blut befindet. Sollte dieser Wert stark erhöht sein, schaut sich die Ärztin oder der Arzt an, wie hoch der HDL- bzw. LDL-Spiegel ist. Wenn nur der HDL-Spiegel erhöht ist, ist das normalerweise kein Grund zur Besorgnis. Schlimmer ist es, wenn der LDL-Spiegel erhöht ist. Denn nur das LDL-Cholesterin kann in die Gefäßwände eindringen und sich dort ablagern, was langfristig zur sogenannten Arteriosklerose (Arterien-"Verkalkung") führen kann (aber nicht muss). Das Wort "Verkalkung" in dem Begriff "Arterienverkalkung" ist übrigens Blödsinn, denn es wird ja kein Calciumcarbonat (Kalk) abgelagert, sondern Cholesterin.
Ernährungsphysiologisch ist es nun wichtig zu wissen, dass man durch eine fettarme und kohlenhydratreiche Ernährung den Cholesterinspiegel wieder senken kann. Allerdings sinkt dann nicht nur der LDL-Spiegel, sondern gleichzeitig auch der HDL-Spiegel, also der Anteil des "guten" Cholesterins. So zumindest ist die gängige Lehrbuchmeinung der Schulmedizin.
Neuere Erkenntnisse
Heute weiß man, dass es verschiedene Typen von LDL-Transportern gibt.
- LDL-A ist das "normale" LDL-Cholesterin. Hierbei handelt es sich um recht große Lipoproteine, die keine große Neigung haben, in die Gefäßwände einzudringen.
- LDL-B ist ein sehr kleines Lipoprotein, das sehr wenig Cholesterin transportiert. Das ist der Grund dafür, dass LDL-B viel leichter in die Gefäßwände eindringen kann.
Tatsächlich haben Studien ergeben, dass über 60% der Herzinfarkt-Patienten einen erhöhten LDL-B-Spiegel im Blut hatten. In der Medizin wird jetzt vermehrt auf das Verhältnis von LDL-A zu LDL-B geachtet.
Herkunft von LDL-B
In der Leber werden Schadstoffe wie Ethanol (Trinkalkohol), aber auch Fruchtzucker und andere Stoffe in Fettsäuren umgewandelt. Sogar aus Traubenzucker können in der Leber Fettsäuren entstehen, dann nämlich, wenn der Insulinspiegel in Folge einer Insulinresistenz stark überhöht ist.
Diese ständige Produktion von Fettsäuren ist für die Leber natürlich gar nicht gut, es droht eine Leberverfettung (Fettleber). Also, was macht die Leber? Sie sorgt dafür, dass die überschüssigen Fettsäuren wieder abtransportiert werden. Dazu benötigt die Leber aber einen Fetttransporter, weil sie die wasserunlöslichen Fettsäuren bzw. die aus ihnen hergestellten Triglyceride nicht so einfach ins Blut abgeben kann.
Aus diesem Grunde produziert die Leber den Fett-Transporter VLDL (Very low density lipoprotein). Im Gegensatz zu den LDL- und HDL-Transportern transportieren die VLDL-Transporter aber kein Cholesterin, sondern die in der Leber hergestellten Triglyceride.
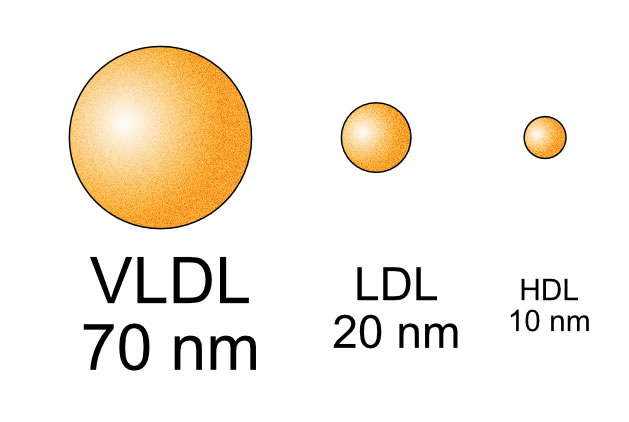
VLDL, LDL und HDL im Größenvergleich
Man kann den Anteil dieser VLDL-Transporter ebenfalls bei einer Blutuntersuchung messen; dieser Messwert wird dann - etwas ungenau - als Triglycerid-Spiegel bezeichnet.
Jetzt ist aber immer noch nicht die Frage geklärt, wo eigentlich das LDL-B herkommt, das ja so besonders schädlich ist. Der Prozess ist aber auch reichlich kompliziert.
Wenn viel VLDL im Blut ist (hoher Triglycerid-Spiegel) und gleichzeitig wenig HDL, aber viel LDL, dann treten einige Triglycerid-Moleküle in die reichlich vorhandenen LDL-Transporter über. Dadurch sinkt der Cholesterin-Anteil in den LDL-Transportern, und der Triglycerid-Anteil steigt. Nun kommen die LDL-Transporter an Fettzellen vorbei und geben ihre Triglyceride ab. Dadurch schrumpfen die LDL-Transporter stark, sie enthalten jetzt nur noch Cholesterin, aber keine Triglyceride mehr. Aus den LDL-A-Transportern sind LDL-B-Transporter geworden.
Die Bildung von LDL-B ist also eine Folge eines zu hohen Triglycerid-Spiegels im Blut, wenn gleichzeitig der HDL-Spiegel niedrig ist.
Ernährungsempfehlungen
Bisher wurde bei Übergewicht, Adipositas oder Insulin-Resistenz eine kohlenhydratreiche und fettarme Ernährung empfohlen. Eine fettarme Ernährung senkt tatsächlich den Cholesterinspiegel, aber leider nicht nur den LDL-Spiegel, sondern gleichzeitig auch den HDL-Spiegel.
Liegt nun eine Insulinresistenz vor, so werden die im Überschuss aufgenommenen Kohlenhydrate in der Leber zu Fettsäuren abgebaut und in die VLDL-Transporter verpackt. Der Triglycerid-Spiegel steigt an. Das führt dann wie oben beschrieben zu einem Anstieg des gefährlichen LDL-B-Cholesterins. Der Arzt merkt das oft aber gar nicht, weil gleichzeitig der LDL-A-Spiegel sinkt, denn das LDL-B wird ja aus LDL-A hergestellt.
Was soll ein Mensch mit Insulinresistenz also machen? Kohlenhydrate in der Ernährung sind nicht so gut; er müsste also wieder fettreicher essen. Welche Folgen hat eine fettreiche und kohlenhydratarme Ernährung? Zu dieser Frage hat die Universität Stanford im Jahre 2007 eine umfangreiche Studie durchgeführt, in der sie alle möglichen Diäten und ihre Auswirkungen auf den Stoffwechsel verglichen haben. Bei einer Low-Carb-Diät (wenige Kohlenhydrate, viel Fett) ist bei den Teilnehmern zwar der Cholesterinspiegel insgesamt gestiegen, nicht aber der Anteil des schädlichen LDL-B-Cholesterins. Die größte Überraschung war aber, dass der Triglyceridspiegel bei der Low-Carb-Gruppe doppelt so stark gefallen ist wie bei allen anderen Gruppen. In der Leber dieser Personen wurde kein Fett aufgebaut.
Quellen:
- Savada, Hillis, Heller, Hacker: Purves Biologie, Springer Verlag Deutschland 2019, 10. Auflage. Herausgegeben von Jürgen Markl.
- Luckey, Mary: Membrane Structural Biology. Cambridge University Press 2014.
- Alberts, Bruce et al. Lehrbuch der Molekularen Zellbiologie, 5. Auflage, Weinheim 2021.
- Urry, Cain, Wassermann, Minorsky, Reece. Campbell Biologie, Hallbergmoos 2019, 11.Auflage.
- engl. Wikipedia, Artikel "membrane fluidity".
- "Structure of the plasma membrane" auf der NCBI-Webseite.
- Harvey Lodish et al. Molecular Cell Biology, New York 2004
